病院レター第107号 2023年11月1日

消化器内科医師 山田理
長い間、便秘症は、生活の質を低下させるが、生命予後には影響しないという認識がありましたが、近年の疫学研究では、慢性便秘症患者は大腸癌や心血管系疾患などのリスクが高くなり非便秘患者より生命予後が悪いとの報告がでるようになりました。2017年には「慢性便秘症診療ガイドライン2017」が発表され、便秘症もガイドラインに基づいて診療できる時代になりました。高齢化社会を迎え、便秘症の有訴率も高くなり、便秘症診療はますます重要になってきます。
今回は、このガイドラインが示す慢性便秘症の定義・診断基準を確認し、当院の認知症病棟での取り組みについて報告したいと思います。
患者さんが言われる「便秘」という言葉も、個人差がありますが、医師が定義する「便秘症」も学会によって様々な定義があります(表1)。
このなかで、「慢性便秘症診療ガイドライン2017」では、他の学会とは異なり、排便回数には触れず、「本来体外に排出すべき糞便を十分量かつ快適に排出できない状態」と定義されています。
| 日本内科学会 | 3日以上排便がない状態、または毎日排便があっても残便感がある状態 |
| 日本消化器病学会 | 排便が数日に一回程度に減少し、排便間隔不規則で便の水分含有量が低下している状態を指すが明確な定義はない |
| 日本大腸肛門病学会 | 若い人から高齢の人までどの年齢層でもみられる排便の悩みの一つ 一般に男性よりも女性に多く、年齢的には60歳以上で増える傾向にある |
| RomeIV | 排便回数が少ないか排便困難あるいは両方を特徴とする快適でない排便状態が3ヶ月以上持続 |
また、このガイドラインでは、国際基準であるRomaⅣ診断基準の機能性便秘を改変して、診断基準が示されています(表2)。この基準は、単に排便回数が少ないだけでは便秘症とは診断されず、排便困難感や残便感といった他の便秘症状を必要としている点と、排便回数が十分あっても排便困難感や残便感などの便排出障害の症状が複数あれば便秘症と診断されるところに特徴があります。
1.便秘症の診断基準以下の6項目のうち、2項目以上を満たす
|
2.「慢性」の診断基準6ヶ月以上前から症状があり、最近3カ月間は上記の基準を満たしていること |
BSFS:ブリストル便形状スケール
従来の慢性便秘症の診療は、排便回数や便の硬さなどに注目しがちでしたが、便秘症状は多彩で、便排出困難に伴う症状など、患者によって悩んでいる症状も異なります。
特に排便困難、残便感などの症状は、高齢者や認知症患者では上手く訴えることができないため見過ごされてしまう傾向にあり、その結果、直腸内の糞便塞栓(宿便)が形成され、それによって直腸潰瘍(宿便性潰瘍)や消化管穿孔が生じることもあります。
また、認知症患者では、焦燥などのBPSD(認知症周辺症状)の原因になることもあり、器質的な疾患が合併しなくても注意が必要と思われます。
最近では、慢性便秘症に対する腹部エコー検査の有用性が報告されるようになりました。
当センターでは、医師、看護師、理学療法士による「排便サポートチーム」を結成し、認知症病棟の便秘症患者に対応しています。排便回数の記録から患者を選出し、週に一回、ポータブル腹部超音波(FUJIFILM社:iViz air Ver.5Convex)を用いて直腸内の便塊の有無を評価しています。
具体的には、恥骨上部に超音波プローブを横走査にて、膀胱の背側にある直腸を描出します。半月型の高エコー域の有無で便の有無を判定します(図1)。
便の存在を認め、それが三日月型の高エコー域+音響陰影であれば、硬便の存在ありと確認します。また、便が無いときは直腸が全周性の低エコー域として描出されるため、高エコー域の所見を認めません。このときは、「便が排出されている」と判断できます(図2)。
エコー画像での評価を参考に食事摂取量や内服薬等を確認し、下剤の変更や坐剤や浣腸の追加などを主治医に提案しています。
エコーによる直腸観察の問題としては、排尿後や膀胱留置カテーテルが挿入されている患者の場合は、膀胱内に尿の貯留がないため直腸の描出ができないことがあります。
しかし、ポータブルのエコーの場合、レントゲンやCTと異なり被爆の心配もなくベットサイドで簡単に施行できます。トレーニングをすれば、医師ばかりでなく看護師も行うことができるため、施設入所者や在宅療養患者の慢性便秘症の診断に対しても有用と考えられます。
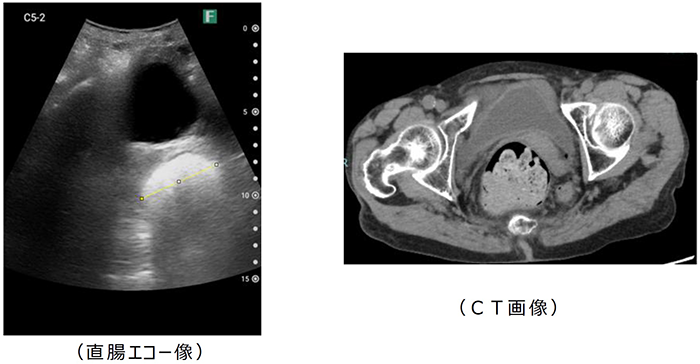
図1:直腸エコー画像とCT画像
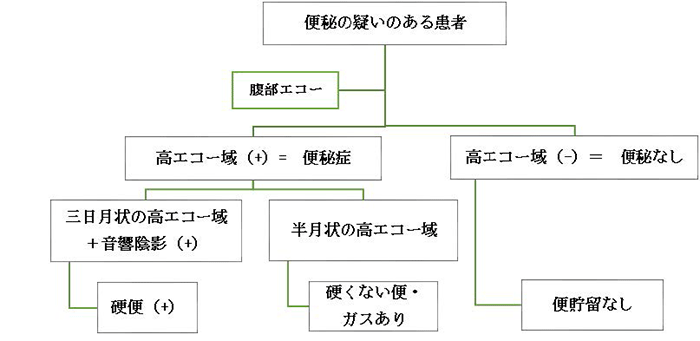
図2:直腸のエコー観察指標
慢性便秘症は、日常診療で頻繁に遭遇する疾患で、どの診療科でも対応が必要になる疾患です。便秘症の診療を行う上で、腹部エコーを用いる事が必ず必要というわけではありませんが、訴えが十分できない高齢者や認知症患者の便秘の把握および治療の方針を決定する上で簡便で有用な方法の一つであると考えています。
- 日本消化器病学会関連研究会 慢性便秘の診断・治療研究会編:慢性便秘症診療ガイドライン2017.南江堂,東京.2017.
- Manabe N,et al:New ultrasonographic evaluation of stool and/or gas distribution for treatment of chronic constipation.Int J Colorectal Dis,33:345-348,2018
- akeuchi S, et al; Case Analysis of Effective Interventions for Chronic Constipation in Older Adult Patients with Dementia、Geriatrics & Gerontology International Gerontol. Int.23(7) 573-574 2023
長寿医療研究センター病院レター第107号をお届けいたします。
直腸と肛門の位置関係を表す指標として、直腸肛門角があります。直腸は通常、恥骨直腸筋によって前方に牽引されており、前方凸になっていますが、その角度を直腸肛門角と呼びます。角度が小さければ直腸は直角に近づき、逆に角度が大きくなると真っ直ぐになるため、排便は容易になります。一般的に臥位時は股関節が伸展している影響もあって、肛門は後方に移動し、直腸肛門角が直角に近くなって、排便が難しくなります。坐位で体幹を前傾させると、股関節は屈曲し、また機序は明らかではありませんが恥骨直腸筋が弛緩して、排便が容易となります。ベッド上で寝たままで排便するよりも、ベッドから離れて便器に坐ると排便が容易になるのは、このためです。寝たきりで介護が必要な方は、起き上がるのも難しいですが、リハビリを行って、少なくともベッドサイドのポータブルトイレに座ることができれば、排便が容易となり、便秘しにくくなると考えられます。
当センターの排便サポートチームに、メンバーとして理学療法士が加わっていますが、リハビリを行い、ベッドからトイレへの移乗を容易にするか、少なくとも介助量を少なくして、排泄の回数を確保することを目指しています。排便という人間として基本的な行為も、それを健常な形に近づけるには、今回のテーマである便秘の検知から始まって、排便しやすい姿勢作りまで、幅広い専門性が必要とされます。

病院長 近藤和泉